- Деформирующий остеоартроз
-
Остеоартроз 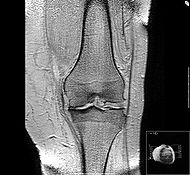
МКБ-10 M15.-M19., M47. МКБ-9 715 OMIM 165720 DiseasesDB 9313 000423 med/1682 orthoped/427 pmr/93 radio/492 MeSH D010003 Остеоартро́з (новолат. osteoarthrosis, от греч. το οστεον — кость, το αρθρον — сустав; синонимы: деформирующий остеоартроз (ДОА), артроз, деформирующий артроз) — дегенеративно-дистрофическое заболевание суставов костей, причиной которого является поражение хрящевой ткани суставных поверхностей.[1]
Определение
Термин «остеоартроз» объединяет группу заболеваний различной этиологии, но со сходными биологическими, морфологическими и клиническими исходами, при которых в патологический процесс вовлекается не только суставной хрящ, но и весь сустав, включая субхондральную кость, связки, капсулу, синовиальную оболочку и периартикулярные мышцы.
Основными клиническими симптомами остеоартроза являются боль и деформация суставов, приводящие к функциональной недостаточности.
В основе дегенеративных дистрофических изменений при артрозе лежит первичное повреждение хряща с последующей воспалительной реакцией, поэтому часто артроз называют артрозо-артритом. Артроз всегда связан с деформацией костной ткани, в связи с чем его также называют остеоартритом или деформирующим артрозом.
Терминологические определения — остеоартроз, артроз, остеоартрит, деформирующий артроз — в настоящее время в X Международной классификации болезней представлены как синонимы.[2]
Чаще всего термин «остеоартроз» применяется для обозначения хронического прогрессирующего заболевания синовиальных суставов.[3]
Выделяют локализованную (с поражением одного сустава) и генерализованную формы остеоартроза (полиостеартроз). Некоторые распространённые виды остеоартроза получили отдельные названия. В частности, термин «гонартро́з» (от греч. genu — колено) используют для обозначения артроза коленного сустава, «коксартро́з» (от греч. coxa — бедро) — для обозначения артроза тазобедренного сустава.
Эпидемиология
 Частота и тяжесть заболевания суставов при остеоартрозе
Частота и тяжесть заболевания суставов при остеоартрозеОстеоартроз — самая распространенная форма поражения суставов и одна из главных причин нетрудоспособности, вызывающая ухудшение качества жизни и значительные финансовые затраты, особенно у пожилых людей.
Встречается остеоартроз повсеместно. В США им болеет 21 млн человек (примерно 7 % населения). Широкомасштабное исследование в 7 городах бывшего СССР выявило манифестный (сопровождающийся клиническими симптомами) остеоартроз у 6,43 % обследованных (41 348 человек старше 15 лет).[4]
В целом, в различных странах мира распространенность и заболеваемость остеоартрозом широко варьируют. Например, распространенность остеоартроза на Украине составляет 2515,7 на 100 тыс. населения, заболеваемость — 497,0 на 100 тыс. населения. Как установлено популяционными исследованиями, эти показатели несколько ниже, чем в США, и значительно выше, чем в Великобритании.[3][5]
Заболеваемость остеоартрозом резко увеличивается с возрастом, достигая трети населения в пожилом и старческом возрастах. Среди больных остеоартрозом в молодом возрасте преобладают мужчины, а в пожилом возрасте — женщины. В США остеоартроз встречается у 2 % населения моложе 45 лет, у 30 % в возрасте 45—64 лет и у 63—85 % старше 65 лет.[6]
В то же время в Швеции манифестный остеоартроз периферических суставов обнаружен только у 5,8 % населения в возрасте 50—70 лет.
Чаще всего при остеоартрозе поражаются суставы кисти, первый плюснефаланговый сустав стопы, суставы шейного и поясничного отделов позвоночника, коленных и тазобедренных суставов. Однако по тяжести нарушения функции опорно-двигательного аппарата первое место занимают тазобедренный, коленный и голеностопный суставы, а также плечевой сустав.[7]
Этиология
 Основные этиологические факторы остеоартроза
Основные этиологические факторы остеоартрозаОстеоартроз является результатом действия механических и биологических факторов, которые нарушают процессы образования клеток суставного хряща и субхондральной кости. Он может быть инициирован многими факторами, включая генетические, эволюционные, метаболические и травматические.
Остеоартроз поражает все ткани синовиальных суставов. Заболевание проявляется морфологическими, биохимическими, молекулярными и биомеханическими изменениями в клетках и матриксе, которые приводят к размягчению, разволокнению, изъязвлению и уменьшению толщины суставного хряща, а также к остеосклерозу с резким утолщением и уплотнением кортикального слоя субхондральной кости, формированию остеофитов и развитию субхондральных кист.[3]
Клинически остеоартроз проявляется артралгиями, болезненностью и ограничением движений, рецидивирующим синовитом, локальным воспалительным процессом в различных тканях сустава.
Первичный и вторичный остеоартроз
Остеоартроз бывает первичным и вторичным.
Если причина развития заболевания не установлена, то такой артроз принято называть первичным, или идиопатическим (от греч. ίδιος — своеобразный, особый, необычный и páthos — болезнь).
Вторичный остеоартроз имеет явную причину: он развивается после травмы, при нарушениях метаболизма, эндокринных заболеваниях, как исход дегенеративно-некротического процесса (асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Кёнига), болезнь Пертеса), как исход воспалительного процесса (гнойное воспаление сустава, ревматоидный артрит, артрит при системной красной волчанке, при туберкулёзе).
Основные причины
Остеоартроз является мультифакториальным полиэтиологическим заболеванием. Три основные причины развития дегенеративно-дистрофического процесса в суставе: травма, дисплазия и воспаление.
Травма сустава — самая частая причина артроза. На втором месте стоит дисплазия сустава — врожденные особенности, которые сопровождаются плохой биомеханикой сустава.
Воспаление также достаточно часто приводит к повреждениям тканей сустава и развитию вторичного артроза. Чаще всего это является результатом аутоиммунных заболеваний (например, ревматоидный артрит), реже — инфекционного процесса (к примеру, острое гнойное воспаление сустава, вызванное стафилококком или другой специфической инфекцией (при гонорее, сифилисе, клещевом энцефалите)).
Факторы риска
Факторами риска первичного остеоартроза являются: наследственная предрасположенность, избыточная масса тела, пожилой возраст, специфические профессии. Кроме этого, заболеваемость остеоартрозом зависит от пола и расовой/этнической принадлежности.
К генетическим факторам относятся: наследственные нарушения и мутации коллагена II типа, другие наследственные заболевания костей и суставов, врожденные нарушения развития сустава (дисплазии).[3]
Накладывают отпечаток на развитие и прогрессирование остеоартроза негенетические (ненаследуемые) множественные факторы, такие как:
- возраст, остеопороз;
- избыточная масса тела;
- нарушение эндокринного баланса организма, в том числе снижение секреции эстрогенов (постменопаузальный период);
- метаболические нарушения в организме;
- дефицит в организме микроэлементов;
- нарушение развития (дисплазия) и приобретенные заболевания костей и суставов;
- нейродистрофические проявления патологического процесса в пояснично-крестцовом (синдром пояснично-подвздошной мышцы), или в шейном отделе позвоночника (плече-лопаточный периартрит);
- воспалительный процесс в суставе.
Следующие факторы риска остеоартроза — факторы окружающей среды:
- переохлаждение;
- нарушение экологического равновесия;
- действие химических токсинов;
- травма сустава, повторяющиеся микротравмы;
- операции на суставах (например, менискэктомия);
- род занятий и физическая активность на работе.
Стадии заболевания
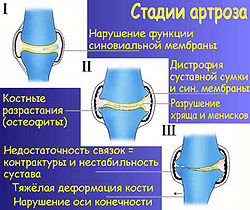 Стадии артроза
Стадии артрозаВне зависимости от причины, различают 3 стадии артроза.[8] При первой или начальной стадии артроза нет выраженных морфологических нарушений тканей сустава. Изменения относятся только к функции синовиальной оболочки, к биохимическому составу синовиальной жидкости, которая за счет диффузии питает хрящ и мениски сустава. Сустав теряет способность противостоять привычной для него нагрузке, и перегрузка сустава сопровождается воспалением и болевым синдромом.
Во второй стадии заболевания мы видим начинающееся разрушение суставного хряща и менисков. Кость реагирует на нагрузку суставной площадки краевыми разрастаниями — остеофитами.
Вторая стадия неизбежно переходит в третью — стадия тяжелого артроза. Её признаки — выраженная костная деформация опорной площадки сустава, которая изменяет ось конечности. Несостоятельность, укорочение связок сустава приводит к патологической подвижности сустава или в сочетании с жесткостью суставной сумки — к резкому ограничению естественных движений — контрактур. Хроническое воспаление и хронический болевой сидром обычно сопровождают 2 и 3 стадию.
В начальной стадии заболевания мышцы, которые осуществляют движения в суставе, ослаблены, но, в общем, не изменены. Во второй стадии наблюдается нарушение функции мышц за счет нарушения рефлекторной нейро-трофической регуляции. В третьей стадии заболевания нагружение сустава и двигательная активность резко нарушается, в связи с контрактурами и нарушением оси конечности изменяется амплитуда сокращения мышцы, изменяются нормальные точки прикрепления мышечно-сухожильного комплекса. Это сопровождается укорочением или растяжением мышцы, снижением способности к полноценному сокращению. Трофические нарушения при заболевании сустава касаются не только мышц, но и всех тканей конечности.
Патогенез
 Структура хряща
Структура хрящаВ основе этого заболевания лежит нарушение функции и структуры хряща сустава. Суставной хрящ — высокоспециализированная ткань, состоящая из матрикса и погруженных в него хондроцитов. Матрикс содержит две главные макромолекулы, гликозамины (протеогликаны) и коллаген. Высокая концентрация протеоликанов в хряще держит коллагеновую сеть под напряжением, способствуя таким образом равномерное распределению нагрузки, которая воздействует на хрящ, и обеспечивая восстановление формы после прекращения действия нагрузки. При потере даже небольшого количества гликозаминов сопротивление матрикса хряща к воздействию физической нагрузки уменьшается, и поверхность хряща становится чувствительной к повреждению. На самых ранних стадиях артроза хрящ становится толще, чем в норме, но при прогрессировании — истончается. Хрящ становится мягким и рыхлым, на нем появляются глубокие язвы, обычно только в наиболее нагружаемой части сустава.
В норме, при периодических нагрузках, например при ходьбе, хрящевая пластинка деформируется и возвращает прежнюю форму, выполняя функцию своеобразного насоса, который обеспечивает выталкивание продуктов распада и «всасывание» питательных веществ и строительного материала. Сжатие и восстановление формы при нагружении — это основное условие регенерации поврежденной хрящевой ткани. Однако чрезмерное или длительное нагружение сустава неблагоприятно влияет на функцию суставного хряща и утяжеляет течение артроза.
Питание хряща и менисков сустава осуществляется только за счет синовиальной жидкости. От того, в каком количестве и какого качества жидкость секретирует синовиальная оболочка, зависит «здоровье» скользящих и амортизирующих структур сустава.
Синовиальная мембрана выполняет важную функцию фильтрации строительного материала хряща — гиалуроновой кислоты, она предохраняет вымывание последней из полости сустава. Нарушение биохимического состава синовиальной жидкости при травме или воспалении сустава собственно и приводит к развитию болезни именуемой остеоартроз.
Эффективность циркуляции и диффузии синовиальной жидкости напрямую связана с движением в суставе и нагружением сустава. Движение в суставе необходимо для обмена веществ в хряще. Само по себе длительное ограничение движений в суставе приводит к ухудшению питания хряща.
При артрозе нарушается равновесие между образованием нового строительного материала для восстановления хряща и его разрушением. Хрящ из прочной, эластичной структуры превращается в сухую, тонкую с шероховатой поверхностью. Подлежащая кость становится толще и разрастается в стороны от хряща, что ограничивает движение и является причиной деформации суставов. Суставная капсула уплотняется — фиброзируется, а также воспаляется. Сустав наполняется воспалительной жидкостью, которая растягивает капсулу и связки сустава. Боль, а в дальнейшем и деформация суставных поверхностей при артрозе ведет к тугоподвижности сустава и к контрактурам сустава. Утренняя и стартовая боль, а также скованность в суставе у больных с деформирующим артрозом собственно и обусловлена низкой эластичностью хряща и необходимостью стартовых движений для восстановления достаточной эластичности хряща. Это создает ощущение боли и скованности.
При воспалении сустав принимает положение покоя или физиологическое положение. При этом положении обеспечивается максимальное расправление связок и капсулы сустава. В этом положении боль в суставе минимальна. Большое влияние на течение патологического процесса оказывает состояние так называемого мышечного корсета сустава, то есть системы мышц, которая не только осуществляет движение в суставе, но и является стабилизаторами сустава, поглощая мощные инерционные импульсы при движении. Так, внутренняя косая мышца в составе квадрицепса бедра предохраняет коленный сустав от боковой нестабильности в момент приземления на пятку при ходьбе, а средняя ягодичная мышца на стороне опорной ноги ограничивает наклон таза в момент переноса, что предохраняет тазобедренный сустав от перегрузки.
Исход заболевания
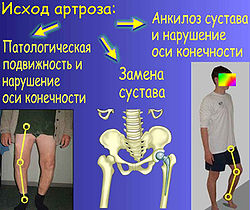 Исход артроза коленного и тазобедренного сустава
Исход артроза коленного и тазобедренного суставаИсход артроза — полное разрушение сустава с формированием анкилоза — полной неподвижности сустава или неоартроза с неестественной подвижностью. Это сопровождается тяжелым нарушением функции конечности. В последнее время, не дожидаясь исхода заболевания, все чаще применяют специальные операции по замене сустава протезом — эндопротезирование сустава. На рисунке изображена типичная для терминальной стадии артроза коленного сустава варусная деформация колена в сочетании с боковой патологической нестабильностью коленного сустава. Артроз блоковидного или шаровидного сустава, такого как тазобедренный, завершается анкилозированием. При этом замыкание сустава обычно происходит в нефизиологическом (порочном) положении конечности. В данном случае мы видим бедро в положении сгибания и приведения, при котором нога укорачивается, а ось конечности и биомеханика опорно-двигательной системы существенно нарушается.
Клиническое течение и диагностика
Если в начале болезни боль возникает лишь периодически, после значительной физической нагрузки, и быстро проходит в покое, то по мере прогрессирования заболевания интенсивность боли увеличивается, она не исчезает после отдыха и появляется в ночные часы.
В условиях доказательной медицины разработан целый ряд стандартных тестов для оценки остеоартроза. Для оценки болей в суставах и утренней скованности используется десятибалльная визуальная аналоговая шкала. Для характеристики гонартроза и коксартроза широко применяют индекс Лекена.[9]
Таблица 1. Функциональное состояние суставов по главному критерию — суммарному алгофункциональному индексу Лекена[10] Баллы для расчета суммарного индекса 0 1 2 3 4 5 6 Боль в течение ночи нет только при движении без движения Боль при ходьбе нет при прохождении опред. расстояния в начале движения Боль в положении сидя после 2 ч нет да Утренняя скованность нет меньше 15 мин больше 15 мин Усиление боли в положении стоя в течение 30 мин нет да Ограничение дистанции ходьбы нет больше 1 км, но трудно 1 км 500—900 м 300—500 м 100—300 м меньше 100 м Для оценки тяжести нарушения функции нижних конечностей используют нтегральный показатель, который вычисляется как среднее арифметическое значение от величины 6 экспертных признаков в %. НФНК более 20 % расценивается как тяжелое и соответствует III и более группам инвалидности (в соответствии с экспертными оценками ВТЭК). Показатель НФНК используется как основной критерий оценки эффективности реабилитационных мероприятий в амбулаторных условиях.[7]
Таблица 2. Методика оценки тяжести нарушения функции нижних конечностей. Экспертный признак Оценка нарушения функции нижних конечностей в % 0—20 21—40 41—60 61—80 80—100 Передвижение хромота незначительна хромота выражена хромота резко выражена патологический тип передвижения ходьба невозможна Дополнительная опора отсутствует трость две трости костыли специальные средства Выполнение бытовых функций не ограничено ограничено незначительно ограничено резко затруднено невозможно Самообслуживание не ограничено ограничено незначительно ограничено резко затруднено невозможно Пользование общественным транспортом не ограничено ограничено незначительно ограничено резко затруднено невозможно Выполнение профессиональных обязанностей не ограничено ограничено незначительно ограничено резко затруднено невозможно Клиническая картина остеоартроза включает основные симптомы: «механический» характер боли, утренняя скованность не более 30 мин, ограничение объёма движений, снижение функциональных возможностей сустава.
Основные признаки клинической картины остеоартроза — это болезненные точки и плотные утолщения по краю суставной щели, крепитация, умеренные признаки воспаления, ограниченные болезненные движения, ощущения напряженности в суставе, нестабильность.
Клинические критерии, позволяющие поставить диагноз «остеоартроз»:
- боль в суставах, возникающая в конце дня и/или в первой половине ночи, а также после механической нагрузки, уменьшающаяся в покое.
- наличие деформации сустава за счет костных разрастаний.
Рентгенодиагностика остеоартроза
 Нарушение оси нижней конечности при гонартрозе
Нарушение оси нижней конечности при гонартрозеРентгенологическая семиотика остеоартроза складывается из признаков, отражающих дистрофические изменения в суставных хрящах (сужение суставной щели) и в костной ткани (уплощение и деформация суставных поверхностей, кистевидные образования), нестабильность суставов (подвывихи, искривления оси конечностей), реактивные компенсаторно-приспособительные процессы (краевые костные разрастания, субхондральный остеосклероз).
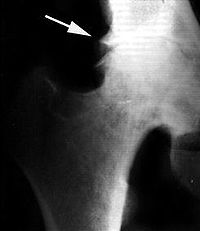 Краевые разрастания (остеофиты) при коксартрозе
Краевые разрастания (остеофиты) при коксартрозеРанним рентгенологическим симптомом являются краевые костные разрастания — остеофиты — следствие активной пролиферации периферических отделов суставного хряща. Они проявляются вначале заострением краев суставных поверхностей, а затем, нарастая, образуют массивные костные шипы и губы. Краевые остеофиты, как правило, раньше обнаруживаются со стороны суставных впадин.
Сужение суставной щели свидетельствует о значительных изменениях суставных хрящей. Суставная щель может стать клиновидной, суживаясь с одной стороны и нередко расширяясь при этом с противоположной, что указывает на недостаточность связочного аппарата и нестабильность сустава.
При остеоартрозе утрачивается амортизационная функция суставных хрящей, предохраняющих костную ткань от механических перегрузок. Как компенсация развивается остеосклероз субхондральной губчатой кости. Особенно он выражен при коксартрозе в крыше вертлужной впадины, распространяясь иногда почти на все тело подвздошной кости. Однако рано или поздно этот механизм компенсации становится недостаточным. Механические силы, передающиеся непосредственно с одной суставной поверхности на другую, вызывают атрофию от давления их наиболее нагружаемых участков и прежде всего центральных отделов суставных головок. Вследствие этого они уплощаются и одновременно расширяются.
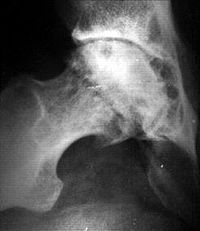 Кистовидная перестройка головки бедра и вертлужной впадины при диспластическом коксартрозе
Кистовидная перестройка головки бедра и вертлужной впадины при диспластическом коксартрозеРезультатом поражения суставных хрящей являются очаговые дистрофические и некротические процессы в субхондральной губчатой кости, соответствующие локальным пикам механических напряжений. В результате этих процессов формируются кистовидные образования. Последние наиболее характерны для коксартроза, при котором они часто множественны и достигают больших размеров. положение (эрозивный артроз).
В России распространена рентгенологическая классификация остеоартроза по стадиям развития, разработанная Н. С. Косинской. Остеоартроз в I стадии характеризуется главным образом краевыми костными разрастаниями при незначительном сужении суставной щели. Во II стадии она сужена более отчетливо, возникает субхондральный остеосклероз. Резкое сужение суставной щели в III стадии О. сопровождается уплощением суставных поверхностей и развитием кистовидных образований.
Рентгенологическое исследование играет важную роль в распознавании этиологических факторов при вторичных остеоартритах. Так, при посттравматических остеоартрозе оно дает возможность обнаружить костные деформации после внутрисуставных переломов, установить характерные признаки диспластических артрозов, особенно в тазобедренном суставе, на рентгенограммах можно выявить краевые дефекты суставных поверхностей, остеопороз и атрофию костей при постартритических артрозах. С помощью рентгенографии можно установить связь между отдаленными от суставов деформациями костей диспластической, посттравматической или иной природы. Например, угловое искривление оси длинной трубчатой кости), сопровождающимися изменениями условий нагрузки на суставы, и вторичным (статическим) остеоартрозом. Рентгенологическое исследование дает возможность выявить такие причины артроза, как внутрисуставное тело при хондроматозе сустава.[11]
Лечение
Лечение остеоартроза — длительный процесс. Пациенты лечатся главным образом амбулаторно.
Основные принципы лечения: ограничение нагрузки, соблюдение ортопедического режима, ЛФК, физиотерапия, цель которых замедление прогрессирования остеоартроза, предотвращение развития контрактур и улучшение функции сустава. Важным этапом лечения остеортроза является санаторно-курортное лечение.
Двигательный режим и ЛФК
 Задачи ЛФК в комлексном лечении артроза
Задачи ЛФК в комлексном лечении артрозаПо мере того, как поверхность кости теряет хрящевую защиту, пациент начинает ощущать боль при физической нагрузке на сустав, в частности при ходьбе или в положении стоя. Это приводит к гиподинамии, поскольку пациент щадит сустав, стараясь избежать боли. В свою очередь, гиподинамия может явиться причиной локальной атрофии мышц и слабости связок. В период обстрения больному суставу придают нейтральное положение для создания покоя и максимальной разгрузки. К движениям в суставе приступают сразу же после снятия воспаления и боли не позднее чем через 3-5 дней.
Задачи ЛФК при комплексном лечении артроза можно представить в виде пирамиды, в основании которой лежит восстановление подвижности и необходимой амплитуды движений в суставе; увеличения силы и выносливости мышц; аэробная тренировка. На этой основе собственно и располагаются все остальные методы восстановительного лечения.
Многочисленные исследования показывают, что на благоприятный прогноз в лечении суставов влияет образование больного и уровень его интеллекта. Понимание того, что с больным суставом надо жить, работать, что с заболеванием надо считаться, должно привести к изменению образа жизни больного, в котором высокая двигательная активность должна разумно сочетаться со строгим режимом разгрузки сустава. Пробуждение мотивации к двигательной активности, к здоровому образу жизни, воспитание необходимых двигательных качеств, обучение пациента методикам ЛФК для самостоятельного применения, — все это также является важнейшей задачей ЛФК при лечении артрозов.[12]
Дозирование нагрузки самая трудная задача ЛФК. С одной стороны достижение лечебного эффекта физической нагрузки при коротком воздействии просто невозможно, с другой стороны, перегрузка сустава, обострение болезни, необходимость постельного режима перечеркнет все усилия проделанной работы.
Двигательный режим (объём эффективной, но безопасной нагрузки, необходимость дополнительной опоры) и конкретные формы, средства и методики ЛФК зависят от стадии, локализации, особенности течения заболевания и определяются индивидуально врачом после обследования и оценки функционального состояния пациента.
Фармакотерапия
Поскольку поводом для обращения больного к врачу является боль, то на первом месте стоят нестероидные противовоспалительные препараты, назначаемые для снятия боли и воспаления. В фазе острой боли, когда остеоартроз может быть осложнен синовитом, используем внутрисуставное введение кортикостероидов (дипроспан, кеналог, гидрокортизон) для снятия боли и воспаления.
В основе поддержания функции сустава лежит хондромодулирующая терапия. Препараты — хондропротекторы (хондроитин сульфат и глюкозамин) применяют в виде курсового лечения внутрь (см.: Диета и пищевые добавки при артрозе), внутримышечно, внутрисуставно в I и II стадии заболевания. Для внутримышечного введения назначают стекловидное тело, румалон, мукасат, хондролон, Цель-Т, алфлутоп и др. Для внутрисуставного ведения применяют препараты гиалуроновой кислоты (ферматрон, синокром, хиаларт, остенил и др.).[7]
Внутрисуставная оксигенотерапия.
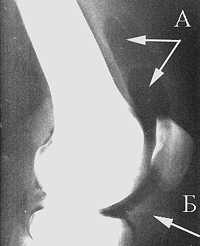 Газовая подушка в верхнем завороте (А); контуры жирового тела (Б) на артропневмограмме коленного сустава
Газовая подушка в верхнем завороте (А); контуры жирового тела (Б) на артропневмограмме коленного суставаВнутрисуставная оксигенотерапия патогенетически обоснована, так как в условиях кислородной недостаточности усиливается гликолиз в тканях сустава, в результате чего накапливаются недоокисленные продукты обмена: молочная, пировиноградные кислоты. Для их окисления требуется усиленная доставка кислорода в ткани сустава. Кроме того, кислород растягивает капсулу сустава и создает разгружающую «газовую» подушку.[13]
Лазерная терапия
Лазеротерапия применяется как основной метод лечения (противовоспалительный, аналгезирующий, стимулирующий эффекты)в ранней стадии заболевания, так и в качестве фактора, снижающего риск применения кортикостероидов и манипуляций на костях и суставах на более поздних стадиях [14]
Декомпрессия метаэпифиза и внутрикостные блокады
Патогенетически обоснованной и достаточно эффективной является методика декомпрессии зоны метаэпифиза бедра. Устранение повышенного внутрикостного давления способно «сломать» ишемический цикл заболевания. Успех от применения этой методики колеблется от 40 до 90 %. Эффективность лечения повышается при применении малотравматичного и доступного в амбулаторных условиях метода туннелизации зоны метаэпифиза с декомпрессией кости и проведением лечебных блокад. Декомпрессия осуществляется в области большого вертела, мыщелков бедра, голени, внутренней лодыжки и пяточной кости.
Многоканальная электромиостимуляция в ходьбе (МЭСМ)
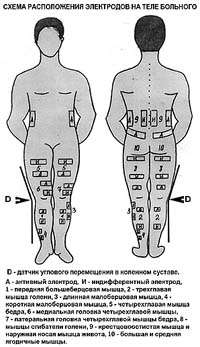 Схема расположения электродов для многоканальной электромиостимуляции
Схема расположения электродов для многоканальной электромиостимуляцииПрименяется у больных, в том числе старших возрастных групп, с выраженными нарушениями функции мышц и двигательного стереотипа с применением 6 канального стационарного электростимулятора под клинико-биомехано-электромиографическим контролем. Этот метод сочетается с мышечными, проводниковыми, внутрикостными блокадами, с внутрисуставной инъекционной терапией и электромиостимуляцией в покое. Положительный эффект лечения возможен, если при мануальном тестировании сила мышц составляет не менее 2 баллов. Кроме того, непременным условием проведения процедуры является возможность самостоятельного передвижения больного с дополнительной опорой или без нее на расстояние не менее 10 метров, а также отсутствие резко выраженного болевого синдрома.[15]
Сравнительная характеристика МЭСМ и других методов повышения функциональьного состояния мышц (электромистимуляция в покое, лечебная гимнастика):
- мышцы работают в фазе их естественного возбуждения и сокращения в цикле шага, а не в искусственном режиме;
- тренировочный эффект МЭСМ достигается с использованием средних физиологических напряжений мышц, достаточных для коррекции данного движения, что переносится пациентами более комфортно;
- тренировка мышц осуществляется путем взаимного усиления естественного и искусственного сокращений, ослабляя вовлечение «ненужных» двигательных единиц, вызываемых электрическим сокращением;
- одновременная многоканальная стимуляция комплекса мышц нижней конечности и туловища позволяет производить полноценную коррекцию нескольких движений, что способствует более быстрому восстановлению функции ходьбы, выработке и поддержанию приближенного к норме двигательного стереотипа.[7]
Эндопротезирование суставов
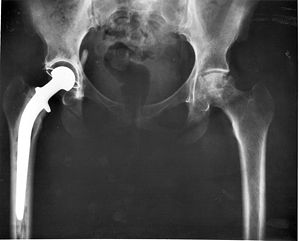 Состояние после эндопротезирования правого тазобедренного сустава. Исход правостороннего коксартроза
Состояние после эндопротезирования правого тазобедренного сустава. Исход правостороннего коксартрозаПри наличии показаний к операции методом выбора может быть эндопротезирование суставов. В настоящее время разработаны и успешно применяются эндопротезы тазобедренного и коленного суставов. При остеопорозе эндопротезирование осуществляется конструкциями с цементным креплением. Дальнейшее консервативное лечение способствует снижению сроков реабилитации оперированных больных и повышению эффективности лечения.
Диета и пищевые добавки при артрозе
Какой либо специальной диеты или необходимости применения биологически активных добавок (БАД) при остеоартрозе не существует. Диета и потребность в БАД определяется возрастными или профессиональными потребностями, сопутствующей патологией, избыточным весом или состоянием окружающей среды.
Вместе с тем некоторые продуктов питания традиционно считают полезными или вредными при болезнях суставов дегенеративного характера.
К полезным продуктам следует отнести холодец или хаш. При варке хрящей, говяжьих и свиных ножек, ушей и костей коллаген, обеспечивающий их прочность, переходит в бульон. Вещества, образующиеся при расщеплении желатина, обеспечивают многие жизненно важные функции организма: сохраняют слизистую желудка, улучшают память, препятствуют склеиванию тромбоцитов. А это в свою очередь снижает риск развития острого нарушения кровообращения, замедляет старение.[16]
Препараты, подобные пищевому желатину, называют хондропротекторами и применяют в официальной медицине для внутримышечного введения (см. также: Фармакотерапия) или в виде БАДов («Дона», «Инолтра» и др.). БАД не являются лекарствами и имеют испорченную навязчивой рекламой репутацию, но, в принципе, могут быть рекомендованы при остеоартрозе. Следует отметить, что ни один из таких хондропротекторов в настоящее время не имеет под собой доказательной базы высокого уровня достоверности.
При остеоартрозе рекомендуют также продукты, богатые кальцием (молочнокислая диета) и витаминами группы B и C, лечебное голодание.
Прием алкоголя традиционно и обосновано считают провоцирующим фактором, вызывающим усиление суставной и мышечной боли при остеоартрозе. Механизм этого влияния неясен, возможно боль при приёме алкоголя обусловлена нарушением костного кровотока в результате гиперкоагуляционного синдрома.
NB. Не путать диету при артрозе с диетой при подагрическом артрите, соблюдение которой предполагает отказ от мясных бульонов.
Санаторно-курортное лечение
Санаторно-курортное лечение позволяет проводить комплексную реабилитацию, включающую положительное воздействие лечебных грязей, ванн, сауны, физиопроцедур, массажа, занятий лечебной физкультурой. Немаловажную роль играет смена обстановки, снятие стрессорных воздействий, нахождение на свежем воздухе. Санаторно-курортное лечение можно проводить только вне обострения болезни.
Профилактика
Среди многочисленных путей профилактики остеоартроза можно выделить следующие, наиболее значимые:
- профилактика и эффективное лечение травмы сустава
- достаточная двигательная активность на протяжении всей жизни
- снижение избыточного веса тела
- своевременная коррекция приобретенного или врожденного нарушения биомеханики сустава (например, коррекция плоскостопия, исправление травматической деформации оси конечности, лечение врожденного вывыха бедра и т. п.)
Физические нагрузки
Мнение о том, что физическая нагрузка может привести к преждевременному «изнашиванию сустава» ошибочно. Исследовния показывают, что само по себе занятие спортом не приводит к остеоартрозу.[17] Напротив, любая двигательная активность, направленная на сохранение подвижности суставов, на укрепление мышц, на координацию движений позволяет длительное время поддерживать хорошую функцию сустава и противостоять болезням.[18]
Для пациентов, отноящихся к «группе риска» заболения артрозом (травма или дисплазия сустава, избыточный вес, низкая физическая подготовленность) рекомендуется упражнения с дозированной нагрузкой на сустав (дозированная ходьба, восхождения, велосипед, плавание).
Ходьба — это основная естественная локомоция человека. Повседневной ходьбой человек занят несколько часов в день. Это в любом случае больше, чем время специальных ежедневных занятий физической культурой. Поэтому важно, чтобы ходьба стала основным средством профилактики остеоартроза. Именно поэтому при последствиях травм и артрозах суставов нижних конечностей рекомендуют дозированную ходьбу, как основной метод профилактики и лечения. Рекомендуя увеличить двигательную активность, прежде всего, имеют в виду пройденные километры в течение дня (до 7 км). Дозирование ходьбы — это ограничение времени непрерывного (без отдыха) пребывания «на ногах», не более 30-40 минут, но не пройденного расстояния за день.
Контроль массы тела
Избыточная масса тела — важный фактор развития и прогерессирования остеоартроза. Снижение массы тела уменьшает риск развития заболевания и сопровождается улучшением функции суставов, поэтому в програму лечения обязательо включают диетотерапию.[19]
Принято считать, что уменьшение веса тела на 1 килограмм снижает нагрузку на сустав на 4 килограмма.[20] Именно поэтому при лечении артроза применяют программы ЛФК для снижению массы тела больного, — в основе которых лежит аэробная тренировка.
Профилактика диспластического коксартроза
Основная статья:
- Диспластический коксартроз
- Врожденный вывих бедра
Неустраненная своевремено дисплазия сустава (неправильное лечение врожденного вывиха бедра) приводит к нарушению биомеханики тазобедренного сустава и к развитию тяжелого заболевания, именуемого «диспластический коксартроз», нередко двустороннего.[21][22]
Профилактика диспластических коксартрозов заключается в соблюдении ортопедического режима (избегать травм, физических упражнений или работы, связанных с инерционными нагрузками на сустав: бег, прыжки, поднятие тяжестей), а также в активном занятии физической культурой, направленной на укрепление мышц, стабилизирующих тазобедренный сустав (группа ягодичных мышц, четырехглавая мышца бедра, разгибатели спины и мышцы брюшного пресса): плавание, ходьба на лыжах и т. п. Для женщин важны соблюдение ортопедического режима и ЛФК в до и послеродом периоде.
Примечания
- ↑ Покровский В. И. Малая медицинская энциклопедия. — Советская энциклопедия, 1996. — Т. 4. — 577 с. — ISBN 5-225-02819-5
- ↑ МКБ-10: Международная статистическая классификация болезней и проблем, связанных со здоровьем. В 3-х т. (в 4 книгах). — 10-е изд. — Казань: Медицина, 2003. — 2438 с. — ISBN 5-225-03268-0
- ↑ 1 2 3 4 Корж H. А., Филиппенко В. А., Дедух Н. В. Остеоартроз — подходы к лечению // Вісник ортопедії травматології та протезування. — 2004. — № 3. — С. 75—79.
- ↑ Беневоленская Л. И., Бржезовский М. М. Эпидемиология ревматических болезней. — М.: Медицина, 1988. — 237 с. — ISBN 5-225-01653-7
- ↑ Коваленко В. Н., Борткевич О. П. Остеопороз. Практическое руководство. — К.: Морион, 2003. — 448 с.
- ↑ Rebecca J. Frey. Osteoarthritis: Encyclopedia of Medicine (англ.). CNET. Проверено 25 ноября 2007.
- ↑ 1 2 3 4 Берглезов М. А., Угнивенко В. И., Надгериев В. М. Комплексное лечение больных с тяжелыми нарушениями функции нижних конечностей в амбулаторных условиях. Пособие для врачей. — М.: ЦИТО, 1999. — 28 с.
- ↑ Косинская Н. С. Дегенеративно-дистрофические поражения костно-суставного аппарата. — Л.: Медгиз. — 1961. — 196 с.
- ↑ Lequesne M. et al. // Scand. J. Rheumatol. — 1987. — Suppl. 65. — P. 85-89.
- ↑ Бурмакова Г. М., Нацвлишвили З. Г. ПРИМЕНЕНИЕ ПРЕПАРАТА РЕПИСАН ПРИ ЛЕЧЕНИИ БОЛЬНЫХ ОСТЕОАРТРОЗОМ КОЛЕННЫХ СУСТАВОВ // Вестник травматологии и ортопедии им. Н. Н. Приорова. 2005, № 3. С. 52—53
- ↑ РЕЙНБЕРГ С. А. Рентгенодиагностика заболеваний костей и суставов. ИЗДАТЕЛЬСТВО «МЕДИЦИНА», 1958. Т 1. С. 366
- ↑ Епифанов В. А. Лечебная физическая культура и спортивная медицина. Учебник. М.: Медицина, 1999. 304 с.
- ↑ Голикова Н М, Вялько В. В., Угнивенко В. И. Лазерная и внутрисуставная инъекционная терапия в комплексном лечении больных с деформирующим артрозом. // В сб.: Профилактическая и лечебная работа поликлиник на новом этапе перестройки. Тез. докл. V-й Межполиклинической конференции. Поликлиническая и лечебная работа на новом этапе перестройки. М.: 1988. С. 60-62.
- ↑ Вялько В. В., Берглезов М. А., Угнивенко В. И. Низкоэнергетические лазеры в травматологии и ортопедии. М.: 1998. 83 с.
- ↑ Угнивенко В. И., Паршикова М. В., Жиляев А. А. Восстановление стереотипа ходьбы методом многоканальной электростимуляции мышц у больных с тяжелыми дистрофическими поражениями нижних конечностей. // Сб. Тез. докл. VI съезда травматологов и ортопедов России. Нижний Новгород, 1997. С. 880
- ↑ Лидия СУРИНА. ОТЧЕГО МЫ СКРИПИМ, КАК СТАРОЕ ДЕРЕВО Парламентская газета «Тюменские известия», № 70 (4330), 19 апреля 2007
- ↑ Lane N. E., Michel B., Bjorkengren A., et al. The risk of osteoarthritis with running and aging: A 5-year longitudinal study. J Rheumatol, март 1993; 20(3):461-8.
- ↑ Sandmeier R.H. Osteoarthritis and Exercise: Does Increased Activity Wear Out Joints? The Permanente Journal / Fall 2000 / Vol. 4, № 4
- ↑ Алексеева Л. И. Основные достижения в лечении отеоартроза. Качество жизни. Медицина, № 3, 2003 С. 34-38
- ↑ http://www.medopedia.ru/articles/rheumatology/2160
- ↑ Гурьев В. Н. Двусторонний косартроз и его оперативное лечение. Таллин, «Валгус», 1975, 275 с.
- ↑ Берглезов М. А., Угнивенко В. И., Надгериев В. М. Диагностика и лечение диспластического коксартроза в амбулаторных условиях. Заболевание и повреждение тазобедренного сустава. Научно-практическая конференция. Рязань, 2000.
Ссылки
Wikimedia Foundation. 2010.
