- Инсульт по ишемическому типу
-
Ишемический инсульт 
Компьютерная томограмма головного мозга, демонстрирующая инфаркт правого полушария головного мозга (на изображении расположен слева) МКБ-10 I63. neuro/ MeSH D002544 Ишемический инсульт (инфаркт мозга) — это клинический синдром, проявляющийся острым нарушением локальных функций мозга, продолжающимся более суток, или приводящим к смерти в течение этого срока. Ишемический инсульт может быть обусловлен недостаточностью кровоснабжения определенного участка головного мозга по причине снижения мозгового кровотока, тромбоза или эмболии, связанных с заболеваниями сосудов, сердца или крови.[1]
Содержание
Классификация
Существуют различные классификации ишемических инсультов, в зависимости от этиопатогенетических и клинических аспектов, локализации зоны инфаркта.
По темпу формирования неврологического дефицита и его продолжительности
- преходящие нарушения мозгового кровообращиния (ПНМК) — клинический синдром, представленный очаговыми неврологическими и/или общемозговыми нарушениями, развивающийся внезапно вследствие острого нарушения церебральной циркуляции. Отмечается полное восстановление нарушенных функций в течение суток (в отличие от собственно инсульта). Диагноз ПНМК устанавливается ретроспективно, после 24 часов от начала развития симптомов.
- «малый инсульт» — это клинический синдром, развившийся вследствие острого нарушения церебральной циркуляции, при котором неврологический дефицит ликвидируется за 21 день.
- тотальный ишемический инсульт — сформировавшийся инфаркт мозга со стабильным или неполно регрессирующим дефицитом.[2]
По тяжести состояния больных
- малый инсульт — неврологическая симптоматика выражена незначительно, регрессирует в течение 3-х недель заболевания
- ишемический инсульт средней тяжести — без клинических признаков отёка мозга, без расстройства сознания, с преобладанием в клинике очаговой неврологической симптоматики
- тяжёлый инсульт — с выраженными общемозговыми нарушениями, угнетением сознания, признаками отёка мозга, вегето-трофическими нарушениями, грубым очаговым дефицитом, часто дислокационными симптомами[2]
По патогенезу (НИИ неврологии РАМН, 2000)
- атеротромботический инсульт (включая артерио-артериальную эмболию)
- кардиоэмболический инсульт
- гемодинамический инсульт
- лакунарный инсульт
- инсульт по типу гемореологической микроокклюзии[3]
По локализации инфаркта мозга
В соответствии с топической характеристикой очаговой неврологической симптоматики, по пораженному артериальному бассейну: внутренняя сонная артерия; основная артерия и её дистальные ветви; средняя, передняя и задняя мозговые артерии.[2]
Этиология и патогенез
В качестве локальных этиотропных факторов инсульта выделяют:[4]
- атеросклероз магистральных и внутримозговых артерий. Мягкие, рыхлые атероматозные бляшки становятся источником эмболии, плотные суживают просвет артерий, ограничивая кровоток. Снижение мозгового кровотока на 60 % является критическим для развития инсульта.
- тромбообразование. Основные этапы тромбообразования: повреждение эндотелия сосудистой стенки, замедление и турбулентность кровотока в месте стеноза, повышенная агрегация элементов крови, коагуляция фибрина и снижение локального фибринолиза.
- кардиальная патология — причина от 30 до 60 % инсультов. К такой патологии относится поражение сердечных клапанов, гипертрофия левого желудочка, тромбы в полости сердца, аритмии, ишемия миокарда.
- дегенеративные и деформирующие изменения в шейном отделе позвоночника (остеохондроз позвоночника, деформирующий спондилез, аномалии краниоцеребральной области), приводящие к сдавлению позвоночных артерий с развитием инсультов в вертебрально-базилярном бассейне.
- редкая сосудистая патология: болезнь Такаясу, Мойамойа, инфекционные артерииты.
В качестве системных факторов, способствующих развитию ишемического инсульта, называются:
- нарушение центральной гемодинамики:
- кардиальный гиподинамический синдром — проявляется нарушением кровообращения, сердечного ритма, снижением минутного объёма крови и ударного объёма крови, что приводит к снижению кровотока в артериальной системе мозга, срыву механизмов ауторегуляции мозгового кровообращения и формированию тромботического инсульта или развитию ишемии мозга по типу сосудисто-мозговой недостаточности (гемодинамический инсульт).
- артериальная гипертензия — интенсифицирует гемодинамику и приводит к развитию артерио-артериальных, кардиогенных эмболий, либо образованию небольших (лакунарных, микроциркуляторных) инсультов.
- аритмии — фактор развития артерио-артериальных и кардиогенных эмболий. В сочетании с выраженной артериальной гипертензией риск эмболий наиболее высокий.
- cреди других системных факторов — коагулопатии, эритроцитоз и полицетемия.
В зависимости от этиопатогенетических факторов, ишемический инсульт подразделяют на атеротромботический, кардиоэмболический, гемодинамический, лакунарный и инсульт по типу гемореологической микроокклюзии.[3]
- Атеротромботический инсульт (34 %) как правило возникает на фоне атеросклероза церебральных артерий крупного или среднего калибра. Атеросклеротическая бляшка суживает просвет сосуда и способствует тромбообразованию. Возможна артерио-артериальная эмболия. Этот тип инсульта развивается ступенеобразно, с нарастанием симптоматики на протяжении нескольких часов или суток, часто дебютирует во сне. Нередко атеротромботический инсульт предваряется транзиторными ишемическими атаками. Размеры очага ишемического повреждения варьируют.[3][5]
- Кардиоэмболический инсульт (22 %) возникает при полной или частичной закупорке эмболом артерии мозга. Наиболее часто причинами инсульта являются кардиогенные эмболии при клапанных пороках сердца, возвратном ревматическом и бактериальном эндокардите, при других поражениях сердца, которые сопровождаются образованием в его полостях пристеночных тромбов. Часто эмболический инсульт развивается вследствие пароксизма мерцательной аритмии. Начало кардиоэмболического инсульта как правило внезапное, в состоянии бодрствования пациента. В дебюте заболевания наиболее выражен неврологический дефицит. Чаще инсульт локализуется в зоне кровоснабжения средней мозговой артерии, размер очага ишемического повреждения средний или большой, характерен геморрагический компонент. В анамнезе возможны тромбоэмболии других органов.[3][5]
- Гемодинамаческий инсульт (15 %) обусловлен гемодинамическими факторами — снижением артериального давления (физиологическим, например во время сна; ортостатической, ятрогенной артериальной гипотензией, гиповолемией) или падением минутного объема сердца (вследствие ишемии миокарда, выраженной брадикардии и т. д.). Начало гемодинамического инсульта может быть внезапным или ступенеобразным, в покое или активном состоянии пациента. Размеры инфарктов различны, локализация обычно в зоне смежного кровоснабжения (корковая, перивентрикулярная и др.). Гемодинамические инсульты возникают на фоне патологии экстра- и/или интракраниальных артерий (атеросклероз, септальные стенозы артерий, аномалии сосудистой системы мозга).[3][5]
- Лакунарный инсульт (20 %) обусловлен поражением небольших перфорирующих артерий. Как правило возникает на фоне повышенного артериального давления, постепенно, в течение нескольких часов. Лакунарные инсульты локализуются в подкорковых структурах (подкорковые ядра, внутренняя капсула, белое вещество семиовального центра, основание моста), размеры очагов не превышают 1,5 см. Общемозговые и менингеальные симптомы отсутствуют, имеются характерная очаговая симптоматика (чисто двигательный или чисто чувствительный лакунарный синдром, атактический гемипарез, дизартрия или монопарез).[6][3][5]
- Инсульт по типу гемореологической микроокклюзии (9 %) возникает на фоне отсутствия какого-либо сосудистого или гематологического заболевания установленной этиологии. Причиной инсульта служат выраженные гемореологические изменения, нарушения в системе гемостаза и фибринолиза. Характерна скудная неврологическая симптоматика в сочетании со значительными гемореологическими нарушениями.[3][5]
Процесс ишемии мозга динамический, и, как правило, потенциально обратимый. Степень ишемического повреждения находится в зависимости от глубины и длительности снижения церебрального кровотока. При уровне церебрального кровотока ниже 55 мл на 100 г вещества в минуту, отмечается первичная реакция, которая характеризуется торможением синтеза белков в нейронах — «маргинальная зона ишемии». При церебральном кровотоке ниже 35 мл на 100г/мин. активизируется анаэробный гликолиз. Эта зона динамических изменений метаболизма, так называемой «ишемической полутени» или «пенумбры» (англ. penumbra). Наряду с имеющимися функциональными изменениями структур головного мозга, морфологические изменения в пенумбре отсутствуют. Пенумбра существует на протяжении 3-6 часов с появления первых клинических проявлений ишемии мозга. Этот период является «терапевтическим окном», на протяжении которого возможно ограничить распространённость инфаркта; в этот промежуток времени лечебные мероприятия наиболее перспективны. Гибель клеток в области пенумбры приводит к расширению области инфаркта. Окончательное формирование зоны инфаркта завершается через 48 — 56 часов. В области снижения церебрального кровотока ниже 20 мл на 100 г/мин. образуется центральная зона инфаркта («ядро» ишемии), которая формируется за 6 — 8 минут. В этой зоне нарушения энергетического обмена необратимы, с развитием некроза ткани головного мозга. Ишемия головного мозга приводит к серии взаимосвязанных патобиохимических изменений, получивших название «патобиохимический каскад» или «ишемический каскад» (Гусев Е. И. с соавт.,1997). По Скворцовой В. И. (2000 г.) его этапами являются:
Ишемический инсульт в бассейне средней мозговой артерии. Аутопсия. 
Фиолетовым обозначена зона инфаркта. Стрелкой показана дислокация срединных структур головного мозга - снижение мозгового кровотока.
- глутаматная эксайтотоксичность (возбуждающие медиаторы глутамат и аспартат обладают цитотоксическим действием).
- внутриклеточное накопление кальция.
- активация внутриклеточных ферментов.
- повышение синтеза NO и развитие оксидантного стресса.
- экспрессия генов раннего реагирования.
- отдаленные последствия ишемии (реакция местного воспаления, микроваскулярные нарушения, повреждение гематоэнцефалического барьера).
- апоптоз — генетически запрограммированная клеточная гибель.
Ишемические процессы в ткани мозга сопровождаются отёком мозга. Отёк головного мозга развивается через несколько минут после развития локальной ишемии, его выраженность напрямую зависит от размеров инфаркта мозга. Пусковым моментом развития отёка является проникновение в клетки воды из межклеточного пространства вследствие нарушения проницаемости клеточных мембран. После этого к внутриклеточному отёку присоединяется внеклеточный (вазогенный), который обусловлен нарушением гематоэнцефалического барьера с накоплением в зоне повреждения недоокисленных продуктов, формирующихся в процессе анаэробного гликолиза. Внутриклеточный и вазогенный отёк приводят к увеличению объёма мозга и внутричерепной гипертензии, что обуславливает дислокационный синдром («верхнее» вклинение — вклинение базальных отделов височной доли в вырезку мозжечкового намёта с ущемлением среднего мозга, и «нижнее» вклинение — вклинение в большое затылочное отверстие миндалин мозжечка со сдавлением нижних отделов продолговатого мозга — наиболее частая причина смерти больных).[4][2]
Клиническая картина
Клиническая картина ишемического инсульта складывается из общемозговой и очаговой неврологической симптоматики.
Общемозговые симптомы
Общемозговые симптомы характерны для инсультов средней тяжести и тяжёлых. Характерны нарушения сознания — оглушённость, сонливость или возбуждение, возможна кратковременная потеря сознания. Типична головная боль, которая может сопровождаться тошнотой или рвотой, головокружение, боль в глазных яблоках, усиливающаяся при движении глаз. Реже наблюдаются судорожные явления. Возможны вегетативные симптомы: чувство жара, потливости, сердцебиение, сухость во рту.[7][8]
Очаговая неврологическая симптоматика
На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда.
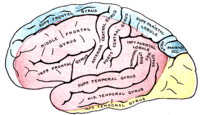
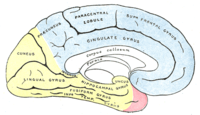
Зоны кровоснабжения:
Arteria cerebri anterior (синий цвет)
Arteria cerebri media (красный цвет)
Arteria cerebri posterior (жёлтый цвет)Окклюзия средней мозговой артерии (СМА)
Для окклюзии СМА характерны контрлатеральные (на противоположной стороне от окклюзии) гемиплегия, гемигипестезия, гомонимная гемианопсия. Наблюдается контрлатеральный парез взора. При поражении доминантного полушария развивается афазия, при поражении недоминантного — апраксия, агнозия, асоматогнозия и анозогнозия.
При окклюзии отдельных ветвей СМА возникают парциальные синдромы: моторная афазия в сочетании с контрлатеральным парезом верхней конечности и лицевого нерва при поражении верхних ветвей; сенсорная афазия при поражении нижних ветвей.[9]
Окклюзия передней мозговой артерии (ПМА)
При окклюзии ПМА развивается паралич контрлатеральной нижней конечности, контрлатеральный хватательный рефлекс. Характерны спастичность с непроизвольным сопротивлением пассивным движениям, абулия, абазия, персеверации и недержание мочи.[9]
Нарушения кровотока в бассейне внутренней сонной артерии (ВСА)
Нарушения кровотока в бассейне ВСА имеют различные проявления. Возможно бессимптомное течение; могут развиваться симптомы недостаточности кровотока в системе СМА или зонах смежного кровоснабжения (чаще между ПМА и СМА — слабость или парестезии в контрлатеральной руке, центральный контрлатеральный парез лицевого и подъязычного нервов). Возможно развитие монокулярной слепоты с контрлатеральным гемипарезом (окулопирамидный синдром).[9]
Окклюзия задней мозговой артерии (ЗМА)
При окклюзии задней мозговой артерии возможно развитие одного из двух синдромов: сочетание гомонимной гемианопсии с амнезией, дислексией (без дисграфии) и легкого контрлатерального гемипареза с гемианестезией; либо сочетание поражения ипсилатерального глазодвигательного нерва с контрлатеральными непроизвольными движениями и контрлатеральной гемиплегией или атаксией.[9]
Нарушение кровотока в базилярной и позвоночных артериях
При окклюзии ветвей базилярной артерии (в зависимости от уровня поражения) наблюдаются: ипсилатеральная атаксия; контрлатеральная гемиплегия и гемианестезия; ипсилатеральный парез взора с контрлатеральной гемиплегией; поражение ипсилатерального лицевого нерва; межъядерная офтальмоплегия; нистагм в сочетании с головокружением, тошнотой и рвотой; шум в ушах и потеря слуха; нёбная миоклония и осциллопсия.
При окклюзии ствола базилярной артерии или обеих позвоночных артерий наблюдается тетраплегия, двусторонний горизонтальный парез взора, кома или синдром изоляции («запертого человека», англ. locked-in state).
Поражение внутричерепного отдела позвоночной артерии или задненижней мозжечковой артерии сопровождается синдромами поражения продолговатого мозга. Наиболее часто наблюдается латеральный синдром продолговатого мозга: нистагм, головокружение, тошнота, рвота, дисфагия, охриплость голоса; ипсилатеральные нарушения чувствительности на лице, синдром Горнера и атаксия; контрлатеральное нарушение болевой и температурной чувствительности.[9]
Лакунарные инфаркты
Для небольших, глубинно расположенных инфарктов, характерны лакунарные синдромы: изолированный моторный инсульт, изолированный сенсорный инсульт, синдром дизартрия/неловкая кисть, ипсилатеральная атаксия с парезом ноги.[9]
Диагностика
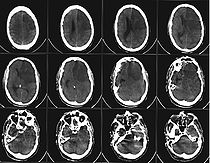
Серия КТ головного мозга, демонстрирующая ишемический инсульт в зоне кровоснабжения левых передней и средней мозговых артерий (на изображении — справа). Для выбора лечебной тактики решающее значение имеет ранняя диагностика и дифференциальная диагностика ишемического, геморрагического инсультов и субарахноидального кровоизлияния. Точная диагностика характера инсульта клинически возможна лишь в 70 % случаев.
Компьютерная и магнитно-резонансная томография позволяют четко дифференцировать тип инсульта. В первые часы инсульта ишемический очаг возможно распознать при помощи МРТ-чувствительных методик. КТ в этот период ишемического инсульта менее чувствительна (у большинства больных ишемический инсульт визуализируется через 12-24 часа), однако позволяет выявить внутримозговое или субарахноидальное кровоизлияние.
При невозможности выполнения нейровизуализационных исследований, обязательно проводится эхоэнцефалоскопия (М-Эхо), а при отсутствии противопоказаний — люмбальная пункция. При ишемическом инсульте спинномозговая жидкость обычно прозрачна, с нормальным содержанием белка и клеточных элементов. При обнаружении крови в ликворе, на анализ берутся три пробы. О геморрагическом инсульте можно утверждать, если повышение содержания эритроцитов выявляется одинаково во всех трёх пробирках. Если количество эритроцитов снижается от пробирки к пробирке, более вероятно, что кровь в ликворе связана с травмированием мелких сосудов в результате пункции (так называемая «путевая кровь»).
Физикальное обследование занимает важное место в диагностике и определении состояния больного. Оцениваются функции дыхания и сердечно-сосудистой системы (в первую очередь, нарушения центральной гемодинамики для экстренной коррекции), что в ряде случаев позволяет определить патогенетический характер инсульта (наличие аритмии и шумов в сердце позволяют предположить кардиоэмболический инсульт; систолический шум в области бифуркации общей сонной артерии говорит о её стенозе; разница в артериальном давлении и пульсе на противоположных сторонах свидетельствует о стенозе дуги аорты и подключичных артерий).
При неврологическом осмотре уточняется состояние и уровень сознания; проводится топическая диагностика инсульта.
Для получения информации о причине ишемического инсульта проводится дуплексное и триплексное ультразвуковое сканирование прецеребральных артерий головы и мозговых артерий. Этот метод позволяет визуализировать сонные артерии, исследовать кровоток с помощью спектральной допплерографии. Транскраниальная допплерография позволяет определить состояние некоторых внутричерепных артерий, косвенно оценить скорость кровотока в них.
Наиболее информативным методом диагностики является ангиография, которая позволяет обнаружить сужения просвета, аневризмы и другие патологические изменения в артериях. Однако, в связи с риском развития осложнений (инсульт, повреждение артерии катетером), ангиография используется строго по показаниям, обычно при планировании оперативного вмешательства. Более часто используется МР-ангиография или КТ-ангиография.
Помимо указанных выше методов, обязательно применение ЭКГ и эхокардиографии для исключения сопутствующей кардиальной патологии, рентгенологическое исследование лёгких для диагностики лёгочных осложнений (аспирационная пневмония, ТЭЛА и др.), проведение клинического, биохимического анализов крови и других рутинных анализов, коагулограммы, газового состава крови. Обязательна консультация терапевта и офтальмолога.[2][10]
Дифференциальная диагностика
Дифференциально-диагностическая характеристика инсультов. [11] Симптомы Ишемический инфаркт мозга Кровоизлияние в мозг Субарахноидальное кровоизлияние Предшествующие преходящие ишемические атаки Часто Редко Отсутствуют Начало Более медленное Быстрое (минуты или часы) Внезапное (1-2 минуты) Головная боль Слабая или отсутствует Очень сильная Очень сильная Рвота Не типична, за исключением поражение ствола мозга Часто Часто Гипертония Часто Имеется почти всегда Не часто Сознание Может быть потеряно на непродолжительное время Обычно длительная потеря Может быть кратковременная потеря Ригидность мышц затылка Отсутствует Часто Всегда Гемипарез (монопарез) Часто, с самого начала болезни Часто, с самого начала болезни Редко, не с самого начала болезни Нарушение речи Часто Часто Очень редко Ликвор (ранний анализ) Обычно бесцветный Часто кровянистый Всегда кровянистый Кровоизлияние в сетчатку Отсутствует Редко Может быть Лечение
Всем больным с инсультом, вне зависимости от его характера, проводится базисная терапия. Помимо этого, проводится дифференциальная терапия ишемического инсульта с учётом его патогенетического подтипа.[10]
Базисная терапия
Тактика базисной терапии направлена на общие мероприятия по стабилизации жизненно важных функций; профилактику и лечение возможных сометических осложнений.[2] Министерством здравоохранения РФ (2000) всем пациентам с острым нарушением церебрального кровообращения рекомендуется проведение следующей базисной терапии:
- мероприятия, направленные на нормализацию функции внешнего дыхания и оксигенации — санация дыхательных путей, установка воздуховода, интубация трахеи, при необходимости — проведение ИВЛ.
- регуляция функции сердечно-сосудистой системы: поддержание артериального давления на 10 % выше цифр, к которым адаптирован пациент; антиаритмическая терапия при нарушениях ритма сердца; при ишемической болезни сердца назначаются антиангинальные препараты (нитраты); препараты, улучшающие насосную функцию миокарда — сердечные гликозиды, антиоксиданты, оптимизаторы тканевого энергетического метаболизма.
- контроль и поддержание гомеостаза, включая биохимические константы, водно-солевой и кислотно-щелочной баланс.
- нейропротекция — комплекс универсальных методов защиты мозга от структурных повреждений — начинается на догоспитальном этапе (может иметь некоторые особенности при различных подтипах ОНМК).
- мероприятия, направленные на уменьшение отека головного мозга
- мероприятия по профилактике и лечению соматических осложнений
- симптоматическая терапия, в том числе противосудорожная, психотропная (при психомоторном возбуждении), миорелаксанты, анальгетики и др.[10]
Патогенетическое лечение при ишемическом инсульте
Терапия больных с ишемическими инсультами основана на ранней диагностике патогенетического подтипа инсульта. Основные принципы патогенетического лечения ишемических ОНМК включают восстановление кровотока в зоне ишемии (рециркуляция, реперфузия) и поддержание метаболизма мозговой ткани, её защиту от структурных повреждений (нейропротекция).
Основные методы рециркуляции:
- восстановление и поддержание системной гемодинамики.
- медикаментозный тромболизис
- гемангиокоррекция (нормализация реологических свойств крови и функциональных возможностей сосудистой стенки)
- хирургические методы рециркуляции: наложение экстраинтракраниального микроанастомоза, тромбэктомия, реконструктивные операции на артериях.
Основные методы нейропротекции:
- восстановление и поддержание гомеостаза.
- медикаметозная защита мозга.
- немедикаментозные методы (гипербарическая оксигенация, церебральная гипотермия).
Противоотечная терапия:
- осмотические диуретики (под контролем осмоляльности плазмы).
- гипервентиляция.
- дополнительное противоотечное действие оказывает применение нейропротекторов, поддержание гомеостаза.
- дри развитии окклюзионной гидроцефалии при инфаркте мозжечка — по показаниям проводится хирургическое лечение.[10]
Примечания
- ↑ Ишемический инсульт
- ↑ 1 2 3 4 5 6 Евзельман М. А. — Ишемический инсульт. Орёл, 2003.
- ↑ 1 2 3 4 5 6 7 З. А. Суслина, Н. В. Верещагин, М. А. Пирадов — Подтипы ишемических нарушений мозгового кровообращения: диагностика и лечение Consilium Medicum, Том 3/N 5/2001
- ↑ 1 2 Валикова Т.А, Алифирова В.М — Инсульт: этиология, патогенез, классификация, клинические формы, лечение и профилактика
- ↑ 1 2 3 4 5 Н. В. Верещагин — Гетерогенность инсульта в клинической практике.
- ↑ ММА им. И. М. Сеченова — Инсульт лакунарный
- ↑ Патронаж.ру: Каковы признаки инсульта. Симптомы инсульта.
- ↑ Нарушение мозгового кровообращения. Основные симптомы заболевания.
- ↑ 1 2 3 4 5 6 [ http://old.consilium-medicum.com/media/consilium/n02/60.shtml От редакции, на основе руководства «Неврология» под ред. М.Самуэльса. Издательство «Практика», 1997.] Consilium Medicum, Том 2/N 2/2000
- ↑ 1 2 3 4 Министерство здравоохранения Российской Федерации — принципы диагностики и лечения больных с ОНМК, методические рекомендации
- ↑ В.В. Михеев, П.В. Мельничук Нервные болезни. — «Медицина», 1981. — С. 543.
Болезни сердечно-сосудистой системы (I00-I99) Артериальная гипертензия Эссенциальная гипертензия • Гипертоническая нефропатия • Вторичная гипертензия • (Реноваскулярная гипертония, Ренопаренхиматозная гипертония, Эндокринные гипертонии) Ишемическая болезнь сердца Стенокардия • Стенокардия Принцметала • Острый инфаркт миокарда • Синдром Дресслера Патология головного мозга Транзиторная ишемическая атака • Инсульт (Ишемический инсульт, Внутримозговое кровоизлияние, Субарахноидальное кровоизлияние) • Цереброваскулярная болезнь (Дисциркуляторная энцефалопатия) Легочная патология Легочная эмболия - Легочная гипертензия - Cor pulmonale Перикард Перикардит • Тампонада сердца Эндокард/Клапаны сердца Эндокардит • Митральный стеноз • Митральная недостаточность • Митральная регургитация • Пролапс митрального клапана • Аортальный стеноз - Аортальная недостаточность • Стеноз клапана легочной артерии • Недостаточность клапана легочной артерии • Трикуспидальный стеноз • Трикуспидальная недостаточность Миокард Миокардит - Кардиомиопатия (Дилятационная кардиомиопатия, Гипертрофическая кардиомиопатия, Рестриктивная кардиомиопатия) - Аритмогенная дисплазия правого желудочка Проводящая система сердца АВ-блокада (I, II, III) • Блокада ножек пучка Гиса (левой, правой) • Бифасцикулярный блок • Трифасцикулярный блок • Синдром Вольфа-Паркинсона-Уайта • Синдром удлиненного QT - Остановка сердца - Тахикардия (Наджелудочковая тахикардия, АВ узловая тахикардия, Желудочковая тахикардия) • Трепетание предсердий • Фибрилляция передсердий • Фибрилляция желудочков • Синдром слабости синусового узла Другие болезни сердца Сердечная недостаточность - Кардиомегалия - Желудочковая гипертрофия (ГЛЖ, ГПЖ) Артерии, Артериолы, Капилляры Атеросклероз • Аневризма аорты • Коарктация аорты Вены, Лимфатические сосуды,
Лимфатические узлыТромбофлебит • Тромбоз глубоких вен нижних конечностей • Тромбоз воротной вены • Флебит • Варикозная болезнь • Геморрой • Варикозное расширение вен пищевода • Варикоцеле • Варикозное расширение вен желудка • Синдром верхней полой вены • Лимфаденопатия • Лимфостаз Заболевания ЦНС Головной мозг
ЭнцефалопатияВоспалительные заболевания Менингит • Арахноидит • Энцефалит • Менингоэнцефалит • Тромбоз кавернозного синуса Системная атрофия Болезнь Хантингтона • Спинномозговая атаксия
Спинальная мышечная атрофия: Синдром Кеннеди • Спинальная мышечная атрофия у детей • Болезнь двигательного нейрона • Синдром Фацио-ЛондеЭкстрапирамидная система и двигательные расстройства Заболевания базальных ганглиев: Болезнь Паркинсона • Нейролептический синдром • Пантотенаткиназа-ассоциированная нейродегенерация • Прогрессирующий надъядерный паралич • Стриатонигральная дегенерация • Гемибаллизм
Дискинезия: Дистония • Хорея • Миоклония • Эссенциальный тремор • Синдром беспокойных ног • Синдром мышечной скованностиДеменция Болезнь Альцгеймера • Лобно-височная деменция/Лобно-височная лобарная дегенерация • Мультиинфарктная деменция Митохондриальные заболевания Синдром Лейка Демиелинизирующие заболевания Аутоиммунные заболевания (Рассеянный склероз, Оптикомиелит) • Наследственные заболевания (Адренолейкодистрофия) • Центральный понтинный миелинолиз • Синдром Маркиафавы — Биньями • Синдром Альперса Эпилептические припадки
ЭпилепсияЛокализованная эпилепсия • Генерализованная эпилепсия • Эпилептический статус • Миоклоническая эпилепсия Головная боль Мигрень • Кластерная головная боль • Сосудистая головная боль • Головная боль напряжения Сосудистые Транзиторная ишемическая атака • Цереброваскулярная болезнь (Дисциркуляторная энцефалопатия) • Инсульт (Ишемический инсульт, Внутримозговое кровоизлияние, Субарахноидальное кровоизлияние) Расстройства сна Бессонница • Гиперсомния • Апноэ сна • Нарколепсия • Катаплексия • Синдром Клейна-Левина • Нарушения цикличности сна и бодрствования Спинномозговая жидкость Внутричерепная гипертензия • Отёк мозга • Внутричерепная гипотензия Другие заболевания Спинномозговая грыжа • Синдром Рея • Печеночная кома • Токсическая энцефалопатия Спинной мозг
МиелопатияВоспалительные заболевания Менингит • Арахноидит • Менингоэнцефалит • Миелит • Полиомиелит • Демиелинизирующие заболевания • Тропический спастический парапарез Другие заболевания Сирингомиелия • Сирингобульбия • Синдром Морвана • Сосудитая миелопатия • Сдавление спинного мозга • Энцефаломиелит
Wikimedia Foundation. 2010.


