- Предменструальный синдром
-
Предменструальный синдром МКБ-10 N94.3 МКБ-9 625.4 DiseasesDB 10513 eMedicine ped/1890 MeSH D011293 Предменструа́льный синдро́м, или (синдром предменструального напряжения, предменструальная болезнь, циклический синдром) — сложный циклический симптомокомплекс, возникающий у некоторых женщин в предменструальные дни (за 2—10 дней до менструации) и характеризующийся психоэмоциональными, вегето-сосудистыми и обменно-эндокринными нарушениями, которые, в свою очередь, негативно сказываются на привычном для женщины образе жизни[1][2].
Определенную роль в проявлении симптомов ПМС играют провоцирующие факторы, такие как роды и аборты, нервно-психические стрессы, инфекционные заболевания[3]. Точная причина развития циклического синдрома до сих пор неизвестна[4].
Главной целью лечения предменструального синдрома является нормализация функций одного из отделов головного мозга — гипоталамуса, а также устранение сопутствующих женских заболеваний, инфекций и токсикоза. Основными методами лечения симптомокомплекса являются фармакотерапия, гормональная терапия и немедикаментозное лечение[5].
Содержание
Историческая справка
На сегодняшний день точно неизвестно, когда возникли учения о предменструальном синдроме. Ещё римский врач Соран Эфесский предполагал, что недомогания женщины до менструации зависят от местности, где проживает женщина, а античный медик Гален говорил о связях болезненного состояния женщин за несколько дней до циклических кровотечений с фазами Луны. Однако первые научные исследования о цикличности колебаний некоторых физиологических параметров были сделаны российскими учеными Александром Репревым и Дмитрием Оттом. В 1931 году Роберт Франк в своей статье «Гормональные причины предменструальной напряженности» (англ. The hormonal causes of premenstrual tension) дал официальное определение этому состоянию — «предменструальная напряжённость» (англ. premenstrual tension), а также сформулировал и объяснил некоторые из причин физиопсихических нарушений. По его мнению, часть исследованных им симптомов обусловлена снижением сывороточного уровня прогестерона. Через 10 лет Льюис Грэй описал психосексуальные расстройства женщины во время ПМС[2]. С того времени данное заболевание считается нозологической единицей, вошедшей в классификацию болезней 10-го пересмотра Всемирной организацией здравоохранения[6].
С течением времени внимание к проблеме этого симптомокомплекса возрастает. Это можно объяснить увеличением частоты заболевания и социально-экономическими аспектами, так как примерно в 5 % случаев симптомы носят ярко выраженный характер и являются причиной снижения работоспособности и уровня семейной и социальной адаптации[6].
Классификация
В современной медицине выделяют следующие клинические формы предменструального синдрома[7]:
- нервно-психическая — при данной форме преобладают такие симптомы как: раздражительность, депрессия, слабость, плаксивость, агрессивность. У молодых женщин преобладает депрессия, а у женщин в перименопаузальном возрасте определяется агрессивность[8];
- отёчная — данная форма характеризуется развитием выраженного нагрубания и болезненности молочных желез, отёчностью лица, голеней, пальцев рук. У многих женщин отмечается потливость, повышенная чувствительность к запахам[8];
- цефалгическая — характеризуется развитием пульсирующей головной боли с иррадиацией в глазные яблоки. Головные боли обычно сопровождаются появлением тошноты, рвоты. Артериальное давление при этом не изменяется. Примерно у трети больных с данной формой отмечаются депрессия, боль в области сердца, повышенная потливость, онемение рук[8];
- кризовая — характеризуется симпатико-адреналовыми кризами. Кризы начинаются с повышения артериального давления, затем возникает чувство сдавления за грудиной, страх смерти, чувство сердцебиение. Обычно кризы чаще всего возникают в вечернее время или ночью и могут быть вызваны стрессовыми ситуациями, усталостью, инфекционными заболеваниями. Кризы часто могут заканчиваться обильным мочеотделением[8];
- атипичная[1].
Помимо этого, предменструальный синдром подразделяют на стадии[1]:
- компенсированная (симптомы на стадии с возрастом не прогрессируют и с наступлением менструации прекращаются);
- субкомпенсированная (тяжесть предменструального синдрома на данной стадии с возрастом усугубляется, а симптомы исчезают лишь по прекращении менструации);
- декомпенсированная (на этой стадии симптомы предменструального синдрома продолжаются в течение нескольких дней после прекращения менструации, а промежутки между их прекращением и появлением сокращаются).
В зависимости от выраженности клинических признаков ПМС подразделяют на лёгкую и тяжёлую степени[9].
Факторы риска
На сегодняшний день можно выделить следующие основные факторы риска развития предменструального синдрома[2]:
- европеоидная раса;
- проживание в крупных городах;
- занятие интеллектуальным трудом;
- наличие проявлений ПМС у однояйцевой сестры-близнеца;
- поздний репродуктивный возраст;
- наличие стрессов и депрессий;
- частые беременности или, наоборот, их отсутствие;
- выкидыши или аборты;
- токсикоз беременных;
- наличие побочного действия при приеме комбинированных оральных контрацептивов;
- гинекологические операции;
- воспалительные заболевания органов половой системы;
- генитальный кандидоз;
- черепно-мозговые травмы;
- нейроинфекции;
- другие нейроэндокринные заболевания;
- недостаточная физическая активность;
- несбалансированность питания.
Эпидемиология и этиопатогенез
Частота предменструального синдрома полностью зависит от возраста женщины: чем старше — тем частота больше, она колеблется от 25 до 90 %. В возрасте от 19 до 29 лет ПМС наблюдается у 20 % женщин, после 30 лет синдром встречается примерно у каждой второй женщины. После 40 лет частота достигает 55 %. Были также зарегистрированы случаи, когда предменструальный синдром наблюдался у девушек сразу по наступлению менархе. Помимо этого, чаще ПМС наблюдается у эмоционально лабильных женщин с недостатком массы тела и интеллектуального труда. Определенную роль в проявлении симптомов циклического синдрома играют провоцирующие факторы, такие как роды и аборты, нервно-психические стрессы, инфекционные заболевания. Чаще ПМС встречается у женщин с нарушениями центральной нервной системы, желудочно-кишечного тракта, а также сердечно-сосудистой системы и может наблюдаться как при овуляторном цикле (цикл, при котором характерен выход яйцеклетки из яичника в полость тела), так и при ановуляторном (цикл, при котором отсутствует выход яйцеклетки)[3][6][10][8].
На сегодняшний день этиопатогенетические механизмы синдрома недостаточно изучены. Существует множество гипотез, объясняющих появление симптоматики ПМС, однако на данный момент четкого патофизиологического и биохимического обоснования ее возникновения и развития нет. Сегодня учеными рассматриваются несколько теорий этиологии предменструального синдрома[11]:
- гормональная;
- аллергическая;
- теория «водной интоксикации»;
- теория гиперадренокортикальной активности и увеличения альдостерона[3];
- теория психосоматических нарушений[7].
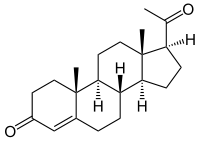 Структура молекулы прогестерона
Структура молекулы прогестерона
Самой первой сложившейся теорией генеза предменструального синдрома является гормональная, основоположником которой является Роберт Франк. В 1931 году он предположил, что предменструальный синдром обусловлен нарушением соотношения эстрогенов и прогестерона в лютеиновой фазе менструального цикла. Избыток первого гормона и недостаток второго способствует развитию таких симптомов, как, например, головная боль, адинамия, повышенная утомляемость, снижение диуреза. Объясняется это тем, что большое количество эстрогенов вызывает гипогликемию, что характеризуется чувством усталости, а недостаток прогестерона приводит к задержке жидкости в организме[11][12]. Основным положением гормональной теории является тезис: «ПМС не существует без овариальной активности», то есть предменструальный синдром не может возникнуть до полового созревания, после менопаузы, в период беременности и у женщин, у которых отсутствуют яичники[2].
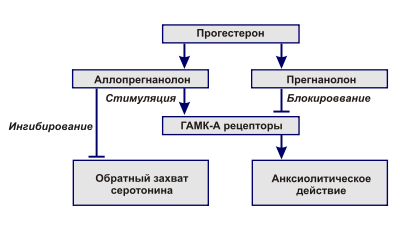
На сегодняшний день имеются работы, которые доказывают, что гормональный фон женщины при ПМС не изменяется (например, труд Оеттеля 1999 года). В связи с этим, можно предположить, что предменструальный синдром развивается не только от дефицита прогестерона, но и от особенностей его метаболизма в ЦНС. При нормальном метаболизме прогестерон способен образовывать аллопрегнанолон, который стимулирует ГАМК-А рецепторы, а также повышает активность хлоридных ионных канальцев нейронных мембран, обеспечивая седативный эффект. При нарушениях метаболизма прогестерона в ЦНС гормон образует прегнанолон, который является антагонистом А- и В-ГАМК рецепторов, наличие которых может объяснить клинические проявления ПМС. Также прегнаналон может вызвать депрессию, часто встречающуюся при предменструальном синдроме. Помимо этого, в гормональной теории возникновения ПМС рассматриваются изменения содержания андрогенов (таких как тестостерон, андростендион и др.), кортикостероидов, а также гиперпродукция задней и средней долей гипофиза[2].
Согласно аллергической теории, предменструальный синдром является результатом гиперчувствительности к эндогенному прогестерону. Доказать ее сущность можно с помощью положительной внутрикожной пробы с половыми стероидными гормонами в лютеиновую фазу менструального цикла[2].
Теория «водной интоксикации» гласит о том, что задержка жидкости у больных ПМС обуславливается нейроэндокринными нарушениями, например, изменениями в системе «ренин-ангиотензин-альдостерон». Предполагается, что повышение секреции адренокортикотропного гормона гипофизом под влиянием стресса, а также высоких уровней гормонов серотонина и ангиотензина II влияет на увеличение образования альдостерона. Ангиотензиноген, в свою очередь, секретируется печенью под влиянием эстрогенов, а ренин является ферментом, превращающим ангиотензиноген в ангиотензин[11].
Теория гиперадренокортикальной активности и увеличения альдостерона строит гипотезу о том, что эстрогены способны увеличивать уровень ренина в плазме крови, посредством увеличения ангиотензиногена печенью, в связи с чем увеличивается активность гормонов ренин и ангиотензин II, что приводит к избытку альдостерона. В свою очередь прогестерон увеличивает активность ренина, вследствие чего увеличивается секреция и выведение альдостерона. Так, при альдостеронизме в почечных канальцах происходит обратное всасывание натрия, в ходе которого теряется калий и кальций, а также накапливается жидкость в тканях, а прогестерон — антагонист альдостерона, а значит, при его недостаточности возможно развитие явления вторичного гиперальдостеронизма[3].
Наиболее современной теорией генеза ПМС является теория «нарушения обмена нейромедиаторов в ЦНС». Согласно данной гипотезе, предменструальный синдром можно рассматривать как функциональное расстройство центральной нервной системы из-за действия внешних факторов на фоне врожденной или же приобретенной лабильности гипоталамо-гипофизарноовариальной системы[2].
В последние годы в патогенезе ПМС значительное внимание начали уделять пептидам интермедиальной доли гипофиза: меланостимулирующему гормону. Данный гормон под оказываемым влиянием половых стероидов и при взаимодействии с эндорфином может способствовать изменениям настроения. Эндорфины также могут быть причиной изменения настроения, поведения, повышения аппетита и чувства жажды. В отдельных случаях результатом вызванного эндорфинами увеличения уровней пролактина, вазопрессина и ингибирующего влияния их на действие простагландина Е, могут быть нагрубание молочных желез, запоры, задержка жидкости в организме и метеоризм[7].
Помимо всего прочего, развитие предменструального синдрома может быть связано с наличием авитаминоза в лютеиновую фазу менструального цикла[3].
Гормональный фон женщины
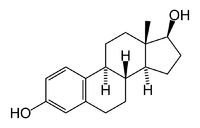 Структура молекулы эстрадиола
Структура молекулы эстрадиола
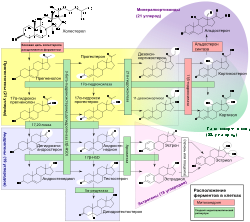 Стероидогенез — биологический процесс, характеризующийся образованием стероидов из холестерина и превращением в другие стероиды. Эстрогены и прогестерон являются одними из продуктов стероидогенеза
Стероидогенез — биологический процесс, характеризующийся образованием стероидов из холестерина и превращением в другие стероиды. Эстрогены и прогестерон являются одними из продуктов стероидогенеза
Менструальные циклы женщины непосредственно связаны с яичниками и, соответственно, с эстрогенами. Самый активный гормон группы эстрогенов — эстрадиол, синтезирующийся в фолликулах, два остальных эстрогена, являющихся производными эстрадиола, синтезируются ещё в надпочечниках и плаценте. В период менструального цикла эти гормоны индуцируют пролиферацию эндометрия и эпителия влагалища, а также усиление секреции слизи цервикальными железами. Помимо этого, секреция эстрогенов стимулирует проявление вторичных половых признаков у женщин, увеличение молочных желёз в период беременности, синтез ряда транспортных белков и регулирует лютеинизирующий гормон и гонадолиберин[13][14].
Прогестерон, в свою очередь, вырабатывается жёлтым телом яичника, плацентой и надпочечниками. Он образуется во второй половине менструального цикла, действуя на эндометрий и индуцируя секрецию слизи. Также как и эстроген, прогестерон отвечает за увеличение молочных желёз женщины во время беременности. Кроме того, этот гормон выполняет функцию сдерживания сократительных мышц матки, а его применение с 5 по 25 дни менструального цикла может затормозить овуляцию[14].
Клиническая картина
Клиническая картина предменструального синдрома характеризуется своим симптоматическим многообразием. Она включает в себя[8]:
- психоэмоциональные симптомы (например, раздражительность, депрессия, плаксивость);
- симптомы вегето-сосудистых нарушений (головная боль, тошнота, рвота, боли в сердце);
- симптомы, отражающие обменно-эндокринные нарушения (нагрубание молочных желез, отеки, зуд, повышение температуры тела и др.).
В зависимости от преобладания тех или иных симптомов выделяют четыре основных клинической формы болезни: нервно-психическая, отечная, цефалгическая и кризовая. Помимо этого, в зависимости от количества, длительности и интенсивности симптомов во время ПМС различают легкую и тяжелую формы течения заболевания. К легкой форме ПМС относят состояние, при котором наблюдается 3—4 симптома за 2—10 дней до менструации, а к тяжелой форме относят состояние, которому характерно проявление 5—12 симптомов за 3—14 дней до начала менструации. Также выделяют три стадии синдрома: компенсированную, субкомпенсированную и декомпенсированную[7].
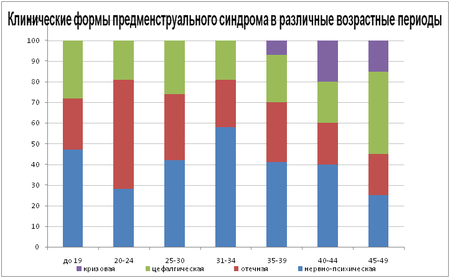
Клиника нервно-психической формы ПМС выражена такими симптомами, как раздражительность, депрессия, слабость, агрессивность, плаксивость, а также повышенная чувствительность к запахам и звукам, онемение конечностей, нагрубание молочных желез и метеоризм. Отмечено, что если у молодых женщин при данной форме предменструального синдрома преобладает депрессия, то в переходном возрасте превалирует агрессивность. Нервно-психическая форма занимает первое место по распространенности среди других форм, она наблюдается примерно у 43,3 % больных женщин. Средний возраст пациенток с данной формой ПМС составляет 33±5 года. В раннем репродуктивном возрасте данная форма регистрируется у 18 %, в активном репродуктивном — у 69 %, в позднем — у 40 % страдающих предменструальным синдромом[2][7].
В клинической картине отечной формы ПМС преобладает болезненность молочных желез, отечность лица и конечностей, вздутие живота, зуд кожи, а также потливость, раздражительность и слабость. У большинства женщин с ПМС в лютеиновую фазу наблюдается задержка жидкости до 500—700 мл. Отечная форма предменструального синдрома занимает третье место по распространенности среди других форм циклической болезни, уступая нервно-психической и цефалгической (встречается у 20 % женщин). Данная форма ПМС является наиболее распространенной у женщин раннего репродуктивного возраста (≈ 46 %), а реже всего отечная форма встречается у женщин активного репродуктивного возраста (≈ 6 %)[2][7].
Клинической картине цефалгической формы предменструального синдрома характерны головные боли, раздражительность, тошнота, рвота, головокружение, повышенная чувствительность к запахам и звукам, депрессии, боли в сердце, нагрубание молочных желез, онемение рук, потливость. Головная боль при данной форме болезни пульсирующая, дергающая и начинается в височной доле. Цефалгической форме ПМС характерно тяжелое течение с постоянными рецидивами. По распространенности данная форма занимает второе место и встречается примерно у 20 % страдающих синдромом женщин. Наиболее часто наблюдается у больных раннего и позднего репродуктивного возраста (≈ 32 % и 20 %, соответственно)[2][7].
При кризовой форме ПМС ярко выражены симпатоадреналовые кризы, которые начинаются с повышения артериального давления, появления страха смерти, чувства сдавления груди, онемения конечностей. Кризы, как правило, возникают вечером или ночью и заканчиваются обильным мочеотделением. Такие кризы могут быть результатом продолжительных стрессов, усталости, инфекций. Данная форма — наиболее тяжелое проявление предменструального синдрома, однако наименее распространенное. Всего у 4 % больных женщин раннего репродуктивного возраста наблюдается кризовая форма ПМС, у 12,5 % больных активного фертильного возраста и у 20 % позднего[2][7].
Однако помимо этих основных четырех форм предменструального синдрома, существует атипичная форма, включающая в себя гипертермическую, гиперсомническую формы, офтальмоплегическую форму мигрени, а также циклические аллергические реакции. Гипертермической форме характерно повышение температуры тела во вторую фазу и ее снижение с началом менструации, гиперсомнической форме — сонливость в эту фазу менструального цикла. Офтальмоплегическая форма мигрени характеризуется односторонним закрытием глаза, а также гемипарезом в лютеиновую фазу. Циклические аллергические реакции включают в себя язвенный гингивит и стоматит, рвоту, бронхиальную астму, иридоциклит, менструальную мигрень[1].
На сегодняшний день известно более 200 симптомов предменструального синдрома, однако наиболее распространенными считаются раздражимость, напряженность и дисфория[15].
Диагностика
В связи с тем, что симптомов ПМС насчитывается огромное количество, в диагностике заболевания имеются некоторые трудности. Основой проведения диагностики является цикличность патологических симптомов, возникающих за несколько дней до менструации. Женщины, страдающие данным синдромом зачастую обращаются к специалистам разных профессий в зависимости от преобладания тех или иных симптомов, однако иногда врачи, не подозревая у пациентки ПМС, считают лечение этих симптомов положительным, хотя на самом деле такой же эффект будет и без лечения сразу по началу первой фазы менструального цикла, а с наступлением через месяц лютеиновой фазы отмечается только ухудшение состояния больной[7][8][4].
Нередко установлению диагноза помогает ведение женщиной своеобразного дневника, в котором ежедневного в течение всего менструального цикла отмечаются все симптомы. Помимо этого, необходимо проведение электроэнцефалограммы и реоэнцефалографии сосудов головного мозга, определение пролактина, ПГE2, прогестерона в крови до и во время менструации. В зависимости от тяжести заболевания и возраста больной также оценивают состояние центральной нервной системы, уточняют уровни поражения головного мозга с помощью рентгенологических и нейрофизиологических исследований[7][8].
При нервно-психической форме ПМС необходимо проконсультироваться у невролога и психиатра, которые, как правило, назначают проведение ЭЭГ, РЭГ и краниографию. При отёчной форме необходимо следить за диурезом и количеством выпитой жидкости в течение 3—4 дней до и во время менструации (в нормальном состоянии жидкости выделяется на 300—400 мл больше, чем выпивается). При данной форме циклического синдрома возможно назначение маммографии, также определяют показатели остаточного азота и креатинина, исследуют выделительную функцию почек[11]. При цефалгической форме предменструального синдрома наблюдаются изменения костей свода черепа и турецкого седла, в связи с чем проводят их рентгенографию, выполняется ЭЭГ, РЭГ, изучается состояние глазного дна. Рекомендуется проконсультироваться у невропатолога, окулиста и аллерголога[7][8]. При кризовой форме ПМС измеряется диурез, количество выпитой жидкости и артериальное давление. Проводится ЭЭГ, РЭГ сосудов головного мозга, краниография[12].
Дифференциальная диагностика
Дифференциальную диагностику патологических симптомов предменструального синдрома необходимо проводить с хроническими заболеваниями, характеризующимися ухудшением состояния в лютеиновую фазу менструального цикла[9]:
- хроническими заболеваниями почек;
- мигренью;
- психическими заболеваниями;
- опухолями головного мозга;
- арахноидитами
- кризовой формой гипертонической болезни;
- пролактин-секретирующей аденомой гипофиза;
- феохромоцитомой.
При этих заболеваниях от назначенной терапии против симптомов ПМС улучшения самочувствия наблюдаться не будет[9].
Лечение
Главной целью лечения предменструального синдрома является нормализация функций гипоталамуса, дегидратация, а также устранение сопутствующих женских заболеваний, инфекций и токсикоза. Лечение ПМС зависит от тяжести течения синдрома, начальный курс которого длится около одного года. Улучшения состояния можно добиться только путём трёхмесячного цикла терапии с перерывом в 2—3 месяца, а при появлении рецидива курс лечения необходимо вновь продолжить. Основными методами лечения предменструального синдрома являются фармакотерапия, гормональная терапия и немедикаментозное лечение (акупунктура, физиотерапия и др.)[5].
При положительном эффекте от проводимой терапии, рекомендуется профилактическое поддерживающее лечение, включающее витаминные препараты и транквилизаторы[8].
Фармакотерапия
Основной целью фармакотерапии ПМС является облегчение симптомов, присутствующих почти у 80 % женщин. На практике ПМС не вылечивается, так как является хроническим заболеванием с длительным и циклическим течением, но применение некоторых препаратов, таких как фитопрепараты, психотропы, антиоксиданты, микроэлементы и некоторые другие поможет снять симптомы и улучшить качество жизни женщины[16].
Фармакологический метод, безусловно, должен протекать с правильно дозированной физической нагрузкой, полноценным сном и отдыхом, а также правильным питанием. Организм женщины следует поддерживать следующими препаратами[17]:
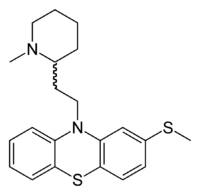 Структурная формула тиоридазина
Структурная формула тиоридазина
- нейролептики;
- кальций и витамин В6, влияющие на эндокринную систему, которые, в свою очередь, приносят облегчение и уменьшают повышенную агрессивность и депрессивность;
- препараты, оказывающие ангиопротекторное действие (витамины С, А, Е, принимающие участие в реакции тканевого метаболизма и микроэлементы, такие как цинк, медь, селен, осуществляющие контроль над реакциями окисления и предотвращающие появление в организме токсических продуктов);
- препараты, обладающие психотропными и седативными свойствами (группы ноотропов);
- фитопрепараты.
Нейролептики диазепам и тиоридазин, как правило, назначают по одной таблетке 2—3 раза в день с 14 дня менструального цикла и до начала менструации. Витамин А назначают по 35 мг, а поливитаминные препараты, такие как декамевит, назначают по 2 драже один раз в день, 5 % раствор пиридоксина по 1 мл внутримышечно в течение 20 дней. Кроме этого назначают диуретики, такие как верошпирон (по 25 мг 4 раза в день с 18 по 26 дни менструального цикла) или фуросемид (по 40 мг в сутки внутрь)[5].
Гормональная терапия
Гормональная терапия проводится при недостаточности второй фазы менструального цикла[8] и заключается в применении гормонов, таких как прогестерон, эстроген-гестагенные препараты, бромокриптин и других[18]. Как правило, прогестерон назначают на фоне применения диуретиков в лютеиновую фазу менструального цикла ежедневно до менструации или 17-ОПК по 1 мл 12%-го раствора внутримышечно, однако исследования, проведенные Кокрановским Сотрудничеством, не доказали ни эффективность, ни безрезультатность применения прогестерона в лечении предменструального синдрома[19]. Также назначается норэтистерон по 5 мг с 16 дня менструального цикла в течение 10 дней при гиперэстрогении. На декомпенсированной стадии ПМС молодым девушкам, как правило, назначают бимекурин и нон-овлон по 0,5 мг или гестагены по 5 мг. Девушкам переходного возраста гестагены назначают в сочетании с андрогенами. При ановуляции в репродуктивном возрасте или в пременопаузе в первую фазу цикла назначают эстрогены, а во вторую — гестагены с андрогенами по 10—15 мг в сутки. Применение комбинированных оральных контрацептивов (сокращённо КОКов) является довольно частым терапевтическим методом, однако для больных, у которых ПМС развился, как побочное дейсвтвие КОКов их применение неуместно[20]. Помимо этого, в гормональной терапии нередко выписывают напроксин по 250 мг 2 раза в день за несколько дней до начала менструации. Антигистаминные и антисеротониновые препараты применяют по одной таблетке до 4 раз в день. Также назначают пирацетам, аминалон и пикамилон[5]. При тяжелой некомпенсированной форме предменструального синдрома у молодых женщин применяют комбинированные эстроген-гестагенные лекарственные препараты или норколут по контрацептивной схеме (начиная с 5-го дня цикла по 5 мг на протяжении 21 дня)[8].
Немедикаментозное лечение
Немедикаментозное лечение включает всевозможные виды массажа, бальнеотерапию, физиотерапию, а также рефлексотерапию. Помимо этого, назначают до 10 процедур эндоназального электрофореза с витаминами В1 с пятого дня менструального цикла. Сеансы рефлексотерапии проводятся через каждые 1—2 дня. В зависимости от тяжести течения заболевания план лечения может меняться. Так, при лёгких формах ПМС сначала назначается аэротерапия, бальнеотерапия, затем рекомендуется проводить гидроаэроионотерапию, общую франклинизацию, электросон, гальванизацию. После перерыва в 6—8 недель применяют курс электрофореза кальция, бальнеотерапия и санаторно-курортное лечение[5].
Профилактика и прогноз
 Пиридоксин — одна из форм витамина B6
Пиридоксин — одна из форм витамина B6
Профилактика предменструального синдрома заключается в изменении привычного образа жизни и витаминотерапии. Необходимо исключить стрессовые ситуации, резкие смены климата, аборты и применение комбинированных оральных контрацептивов[1]. Положительно сказывается регулярное выполнение различных аэробных упражнений, сеансы релаксации, медитация или йога. Помимо этого, ни в коем случае нельзя злоупотреблять кофеином и алкоголем, также желательно принимать еду небольшими порциями в течение всего дня, чтобы исключить длительные периоды времени без пищи. Желательно следить за приемом витаминов, так для профилактики раздражительности и усталости рекомендуется принимать 100 мг витамина В6, 400 мг магния и 1000 мг кальция, а витамин E может быть полезен для молочных желез[21].
Прогноз при предменструальном синдроме чаще благоприятный, однако при отсутствии лечения и несоблюдения рекомендаций врача возможен рецидив заболевания. При тяжёлых формах ПМС у женщин старше 35 лет прогноз сомнительный, поэтому возможно назначение проведения хирургической операции — овариэктомии с последующим применением монотерапии эстрогенами[1].
Примечания
- ↑ 1 2 3 4 5 6 Кулаков В. И. Клинические рекомендации. Акушерство и гинекология. Выпуск 2. — Москва: ГЭОТАР-Медиа, 2008. — С. 368—377. — 543 с. — 3000 экз.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 Татарчук Т. Ф., Сольский Я. П. Эндокринная гинекология. — Киев: Заповгг, 2003. — С. 111—146. — 300 с. — ISBN 966-7272-48-6
- ↑ 1 2 3 4 5 Под ред. проф. Прилепской В. Н. Поликлиническая гинекология. — Москва: МЕДпресс -информ, 2005. — С. 302—325. — 640 с. — ISBN 5-98322-104-3
- ↑ 1 2 Джон О. Шордж, Эррол Р. Норвитц Наглядные акушерство и гинекология = Obstetrics and Gynaecology at a Glance. — Москва: ГЭОТАР-Медиа, 2003. — С. 11. — 144 с. — (Экзамен на отлично). — 3000 экз. — ISBN 5-9231-0255-2
- ↑ 1 2 3 4 5 Малевич К. И., Русакевич П. С. Лечение и реабилитация при гинекологических заболеваниях. — Минск: Вышэйшая школа, 1994. — 368 с. — P. 74—77. — 100 000 экз. — ISBN 5-339-01027-9
- ↑ 1 2 3 Серов В. Н., Прилепская В. Н., Овсянникова Т. В. Гинекологическая эндокринология. — Москва: МЕДпресс-информ, 2004. — С. 209—235. — 528 с.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 Сметник В. П., Тумилович Л. Г. Неоперативная гинекология. — Санкт-Петербург: СОТИС, 1995. — Т. I. — С. 129—138. — 224 с. — 2500 экз. — ISBN 5-85503-090-3
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 Савельева Г. М, Бреусенко В. Г. Гинекология. — Москва: ГЭОТАР-Медиа, 2004. — С. 83—87. — 480 с. — 10 000 экз. — ISBN 5-9231-0330-3
- ↑ 1 2 3 Кулаков В. И., Прилепская В. Н., Радзинский В. Е. Руководство по амбулаторно-поликлинической помощи в акушерстве и гинекологии. — Москва: ГЭОТАР-Медиа, 2007. — С. 751—757. — 1078 с. — 2000 экз. — ISBN 978-5-9704-0500-0
- ↑ Под ред. Кулакова В. И., Савельевой Г. М., Манухина И.Б. Гинекология. Национальное руководство. — Москва: ГЭОТАР-Медиа, 2009. — С. 326—328. — 1088 с. — ISBN 978-5-9704-1046-2
- ↑ 1 2 3 4 Радзинский В. Е. Руководство к практическим занятиям по гинекологии. — Москва: Медицинское информационное агентство, 2005. — С. 142—149. — 520 с. — 3500 экз. — ISBN 5-89481-304-2
- ↑ 1 2 Василевская Л. Н., Грищенко В. И., Щербина Н. А., Юровская В. П. Гинекология. — Ростов-на-Дону: Феникс, 2002. — С. 189—193. — 576 с. — (Учебники, учебные пособия). — 10 000 экз. — ISBN 2-222-02814-2
- ↑ Таганович, А. Д., Кухта В. К., Морозкина Т. С. и др. Биологическая химия. — Минск: БГМУ, 2005. — С. 125—129. — 119 с. — ISBN 985-462-433-1
- ↑ 1 2 Уайт А., Хендлер Ф., Смит Э., Хилл Р., Леман И. Основы биохимии. — Москва: Мир, 1985. — С. 1586—1599. — 1878 с. — 13 000 экз.
- ↑ Dickerson, Lori M., Pamela J. Mazyck and Melissa H. Hunter (April 2003). «Premenstrual Syndrome» (American Academy of Family Physicians) 67 (8): 1743–52. PMID 12725453.
- ↑ Предменструальный синдром (ПМС) – Oбзор методов лечения. Архивировано из первоисточника 1 февраля 2012. Проверено 19 июля 2011.
- ↑ Татарчук Т. Ф. Современный взгляд на лечение синдрома предменструального напряжения (ПМС). Архивировано из первоисточника 28 января 2012. Проверено 19 июля 2011.
- ↑ Кулаков В. И., Серов В. Н., Абубакирова А. М., Федорова Т. А. Интенсивная терапия в акушерстве и гинекологии. — Москва: Медицинское информационное агентство, 1998. — С. 187—191. — 206 с. — 5000 экз. — ISBN 5-89481-019-1
- ↑ Ford O, Lethaby A, Roberts H, Mol BWJ Progesterone for premenstrual syndrome (18 октября 2006). Архивировано из первоисточника 28 января 2012. Проверено 22 июля 2011.
- ↑ Методы коррекции предменструального синдрома. Архивировано из первоисточника 28 января 2012. Проверено 26 июля 2011.
- ↑ Premenstrual Syndrome --> Prevention. Архивировано из первоисточника 28 января 2012. Проверено 17 июля 2011.
Литература
- Тарасова М. А., Лекарева Т. М., Потин В. В., Петрова Н. Н. Предменструальный синдром. — СПб.: Н-Л, 2007. — 50 с. — ISBN 978-5-94869-045-2
- Савельева Г. М., Серов В. Н., Сухих Г. Т. Акушерство и гинекология. — М.: ГЭОТАР-Медиа, 2010. — 880 с. — (Клинические рекомендации). — ISBN 978-5-9704-1143-8
- Дуда В. И., Дуда В. И., Дуда И. В. Гинекология. — М.: АСТ, 2008. — 896 с. — ISBN 978-5-17-033812-2
Ссылки
- National Association for Premenstrual Syndrome (англ.)
- Предменструальный синдром на официальном сайте Департамента здравоохранения и социальных служб США (англ.)
- Предменструальный синдром на familydoctor.org (англ.)
- Предменструальный синдром на Mayo clinic (англ.)
- Предменструальный синдром на официальном сайте НСЗ (англ.)
- Предменструальный синдром на Merck Manual (англ.)
- Предменстраульный синдром на eMedicine (англ.)
Менструальный цикл События и фазы Менструация • Фолликулярная фаза • Овуляция • Лютеиновая фаза Жизненные стадии Менархе • Менопауза Отслеживание Симптомы Базальная температура тела · Цервикальная слизь · Овуляторный синдром Системы Фертильность · Календарный метод · Цервикальный метод · Модель Крейтона Супрессия Гормональная контрацепция · Метод лактационной аменореи Расстройства Аменорея · Ановуляция · Задержка месячных · Дисменорея · Гипоменорея · Нерегулярные менструации · Менометроррагия · Меноррагия · Метроррагия · Олигоменорея Похожие события Фолликулогенез · Эффект Макклинтока · Предменструальный синдром / Предменструальное дисфорическое расстройство В культуре и религии Чхаупади · Менструальные табу · Нида Эта статья входит в число хороших статей русскоязычного раздела Википедии. Категории:- Синдромы по алфавиту
- Гинекология
- Физиология репродуктивной системы женщин
Wikimedia Foundation. 2010.